Ein Überblick über die exokrine Pankreasinsuffizienz
Symptome
Die ersten Symptome einer EPI können vage, mild und anderen Magen-Darm-Erkrankungen ähnlich sein. Die meisten Menschen mit EPI haben keine Symptome, bis die Funktion ihrer Bauchspeicheldrüse zu mehr als 90 Prozent beeinträchtigt ist.Häufige gastrointestinale Symptome von EPI sind:
- Darmveränderungen, einschließlich Durchfall und besonders fauliger, fettiger, öliger Stuhl, der schwer zu spülen ist (Steatorrhoe)
- Blähungen und Blähungen
- Bauchschmerzen
- Gewichtsverlust
Viele Symptome, die eine Person mit EPI später im Verlauf der Erkrankung erlebt, hängen mit Unterernährung und spezifischen Ernährungsdefiziten zusammen. Einige der bei EPI-Patienten häufig auftretenden Mangelernährungseffekte sind:
- Vitamin K, Dies kann zu abnormalen Blutungen oder Blutergüssen führen
- Vitamin-D, was zu einer geringen Knochendichte (Osteopenie und Osteoporose) führt
- Fettlösliche Vitamine und Elektrolyt Mangelerscheinungen können sich in Veränderungen des Sehvermögens (Nachtblindheit), neurologischen Symptomen (Depression, Gedächtnis), muskulären oder gelenkbezogenen Symptomen (Schmerzen und Müdigkeit) und / oder der Haut (Hautausschläge oder Schwellungen) äußern.
Ursachen
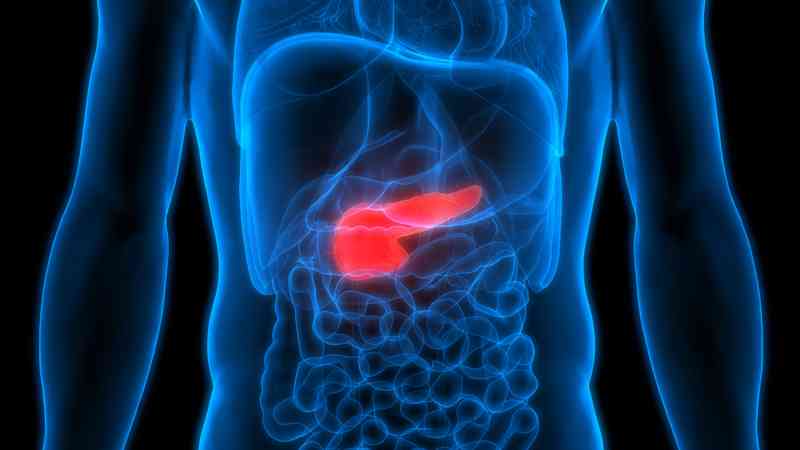
Die Bauchspeicheldrüse ist ein Organ, das sich im Bauch unter dem Magen befindet. Die Rolle der Bauchspeicheldrüse kann in exokrine und endokrine Funktionen unterteilt werden. Die exokrinen Funktionen unterstützen die Verdauung der Nahrung durch die Produktion spezieller Enzyme, während die endokrinen Funktionen die Hormonregulation unterstützen.Bei EPI ist es die exokrine Funktion, die beeinträchtigt wird. Dies kann aufgrund einer physischen Schädigung der Bauchspeicheldrüse oder einer Störung der Organsignale geschehen. Eine verringerte Produktion von drei wichtigen Verdauungsenzymen - Amylase, Protease und Lipase - führt zu einer Fehlverdauung der Nahrung, einer Malabsorption der Nährstoffe und schließlich zu Anzeichen und Symptomen von Mangelernährung.
Chronische Pankreatitis ist die häufigste Ursache für EPI. Eine Entzündung führt dazu, dass die Bauchspeicheldrüse im Laufe der Zeit geschädigt wird und weniger Enzyme produziert.
Andere Zustände stören die Pankreasfunktion auf andere Weise, z. B. durch Blockieren von Leitungen, die Enzyme tragen. Operationen an der Bauchspeicheldrüse können ebenfalls zu Funktionsstörungen führen.
Zu den häufig mit EPI verbundenen Erkrankungen gehören:
- Chronische Pankreatitis
- Mukoviszidose
- Entzündliche Darmerkrankung (Morbus Crohn, Colitis ulcerosa)
- Zöliakie
- Bauchspeicheldrüsenkrebs
- Shwachman-Diamond-Syndrom
- Hämochromatose
- Diabetes Mellitus
- Zollinger-Ellison-Syndrom
Es ist nicht klar, warum manche Menschen mit diesen Erkrankungen EPI entwickeln und andere nicht. Es gibt wahrscheinlich viele Gründe, warum eine Person EPI entwickelt, einschließlich genetischer Faktoren und Faktoren des Lebensstils. Zum Beispiel kann übermäßiger Alkoholkonsum zu einer Entzündung der Bauchspeicheldrüse führen, was wiederum dazu führen kann, dass die Bauchspeicheldrüse bei der Produktion von Enzymen weniger effektiv ist und schließlich zu EPI führt.
Die Schwere des EPI hängt auch von der zugrunde liegenden Ursache ab. Einige Menschen haben nur einen milden EPI und möglicherweise nur wenige (wenn überhaupt) Symptome. Progression, schwere Symptome und Konsequenzen (wie Ernährungsdefizite und Gewichtsverlust) treten häufiger auf, wenn die EPI durch Erkrankungen wie Mukoviszidose, entzündliche Darmerkrankungen oder Krebs kompliziert wird.
Diagnose
Die genaue Anzahl der Personen mit EPI ist nicht bekannt. Die Erkrankung wird in der Allgemeinbevölkerung als selten angesehen, kann jedoch unterdiagnostiziert sein. Menschen mit milden Symptomen suchen möglicherweise keine medizinische Behandlung auf. Unter denjenigen, die sich einer Behandlung unterziehen, kann die EPI-Diagnose möglicherweise erst dann richtig gestellt werden, wenn die Krankheit fortgeschrittener ist.Insbesondere im Frühstadium kann EPI als funktionelle gastrointestinale Störung wie Reizdarmsyndrom (IBS) falsch diagnostiziert werden..
Bei Menschen, bei denen bereits eine andere Erkrankung des Magen-Darm-Systems diagnostiziert wurde, wie beispielsweise Morbus Crohn, können die Symptome zunächst auf diese Erkrankung zurückgeführt und entsprechend behandelt werden. Es kann viele Jahre dauern, bis die Symptome der EPI richtig diagnostiziert werden, da es lange dauern kann, bis die Pankreasfunktion so beeinträchtigt wird, dass der Körper nicht mehr überkompensieren kann.
Die Diagnose eines EPI wird gestellt, nachdem andere häufigere Ursachen für gastrointestinale Symptome ausgeschlossen wurden. Wenn Ihr Arzt den Verdacht hat, dass Sie einen EPI haben könnten, wird er Ihnen Fragen stellen und möglicherweise einige Tests anordnen, um die Diagnose zu bestätigen.
Ihr Arzt wird Ihnen wahrscheinlich Fragen stellen zu:
- Ihre Symptome, einschließlich wie lange Sie sie hatten, und ob es irgendetwas gibt, das sie besser oder schlechter macht (wie Essen einer Mahlzeit oder Stuhlgang)
- Änderungen in Ihren Darmgewohnheiten, wie z. B. wie oft Sie Stuhlgang haben und die Konsistenz, Farbe oder den Geruch Ihres Stuhls
- Lebensgewohnheiten, z. B. wie oft Sie Alkohol trinken und ob Sie rauchen oder Tabakprodukte verwenden
- andere Krankheiten, die Sie haben, die Operationen, die Sie hatten, und die Krankengeschichte Ihrer Familie
- Medikamente, die Sie einnehmen, einschließlich der von einem Arzt verschriebenen, rezeptfrei gekauften Medikamente oder Zusätze oder pflanzliche Heilmittel
- Ihre Ernährung, einschließlich der Arten von Lebensmitteln und Flüssigkeiten, die Sie zu sich nehmen, wenn Sie normalerweise Mahlzeiten zu sich nehmen, sowie etwaige Nahrungsmittelunverträglichkeiten, -empfindlichkeiten oder -allergien
- andere Themen wie Bewegung, Sozial- und Arbeitsgeschichte und psychische Gesundheit
Zu den Tests, die Ihr Arzt zur Diagnose des EPI anordnen kann, gehören:
- Bluttests: Wenn Ihr Arzt einen EPI-Verdacht hat, wird er untersuchen wollen, ob bei Ihnen Nährstoffmängel vorliegen. Bluttests können auch verwendet werden, um nach Entzündungen, Blutzucker, Pankreasenzymen oder bestimmten Markern von Zuständen zu suchen, die mit EPI assoziiert sind.
- Stuhluntersuchungen: Menschen mit EPI haben häufig Darmsymptome, die darauf hindeuten, dass ihr Darm bestimmte Nährstoffe, insbesondere Fett, nicht richtig aufnehmen kann. Ihr Arzt wird Sie möglicherweise auffordern, Stuhlproben zu entnehmen, die auf das Vorhandensein von nicht absorbiertem Fett, einem Enzym namens Elastase, sowie Blut oder Schleim untersucht werden. Bei anhaltendem Durchfall kann Ihr Stuhl auch auf Mikroorganismen untersucht werden, die Infektionen verursachen können.
- Bildgebende Tests: Mithilfe von CT-Scans, Ultraschall und MRT kann Ihr Arzt in Ihrem Bauch sehen und beurteilen, ob Ihre Bauchspeicheldrüse sichtbar beschädigt, verstopft oder entzündet ist. Während es einige hochspezialisierte diagnostische Bildgebungstests gibt, mit denen die Pankreasfunktion beurteilt werden kann, werden diese Tests meist verwendet, um andere Zustände auszuschließen, die die Symptome einer Person erklären könnten, anstatt die EPI speziell zu diagnostizieren.
- Atemtests: Bei einigen Personen mit EPI wird auch eine Erkrankung mit dem Namen SIBO (Small Intestine Bacterial Overgrowth) festgestellt. Möglicherweise möchte Ihr Arzt einen Wasserstoff-Atemtest zum Nachweis von SIBO verwenden. Die Erkrankung hat zwar eine Reihe von Ursachen, kann aber auch ein Indikator für eine Malabsorption sein. Es können auch andere Atemtests verwendet werden, beispielsweise zur Beurteilung des Gallensalz- und Kohlenhydratstoffwechsels.
Der direkteste Weg, um die Pankreasfunktion zu testen und möglicherweise eine exokrine Dysfunktion festzustellen, ist eine spezielle Art der Endoskopie.
Für den Test wird die Bauchspeicheldrüse mit den Hormonen stimuliert, die ihr signalisieren, Verdauungsenzyme zu produzieren. Dann wird ein Röhrchen in den Dünndarm gelegt, um Verdauungssekrete zu sammeln, die dann unter einem Mikroskop analysiert werden, um nach Enzymen zu suchen.
Obwohl der Eingriff sehr hilfreich sein kann, wird er im Allgemeinen nur in spezialisierten Krankenhäusern oder Kliniken durchgeführt. Da es nicht überall erhältlich ist und teuer sein kann, ist es möglicherweise nicht für alle Patienten mit Verdacht auf EPI zugänglich.
Behandlung
Wenn ein Arzt einen EPI vermutet, kann er bereits vor Bestätigung der Diagnose eine Behandlung mit Pankreasenzymersatztherapie (PERT) und Nahrungsergänzungsmitteln wie Vitamin B12 verschreiben. Tatsächlich ist ein guter Indikator für eine Person mit EPI, dass sich ihre Symptome bessern, nachdem sie mit der Einnahme von oralen Enzymen wie Lipase zu den Mahlzeiten begonnen haben.Zugelassene Medikamente
Ab 2019 hat die Food and Drug Administration (FDA) sechs Medikamente zur Behandlung von EPI zugelassen. Jeder einzelne Patient muss mit einem Arzt zusammenarbeiten, um einen Dosierungsplan zu erstellen, der alle anderen medizinischen Probleme, das Ausmaß des Pankreasfunktionsverlusts und die Schwere ihrer Symptome berücksichtigt.Es gibt zwar mehrere verschiedene Pankreasenzym-Ersatzprodukte (PERPs), diese sind jedoch nicht identisch. Jeder Patient mit EPI muss den für ihn am besten geeigneten PERP finden.
Dosierung bestimmen
Die meisten Patienten beginnen PERT in geteilten Dosen zu Beginn und in der Mitte ihrer Mahlzeiten. Dieser Dosierungsplan hilft dabei, die normale Sekretion von Verdauungsenzymen wiederherzustellen. Patienten mit EPI müssen von ihrem Arzt engmaschig überwacht werden, und die erforderliche PERT-Dosis kann sich im Laufe der Zeit ändern.Die meisten Patienten, die PERT einnehmen, haben keine ernsthaften Nebenwirkungen. Gelegentlich berichten Patienten von Blähungen und Gasen, wenn sie die Enzyme zum ersten Mal einnehmen, während sich ihr Verdauungssystem an sie gewöhnt, obwohl diese Nebenwirkungen in der Regel mild sind.
In Kombination mit Änderungen des Lebensstils und der Ernährung sowie anderen Nahrungsergänzungsmitteln zur Behebung von Mängeln sind viele Patienten in der Lage, die Symptome von EPI effektiv zu behandeln.
Überwachen von Änderungen
Die sofortige Behandlung von Patienten mit eingeschränkter Pankreasfunktion konzentriert sich in der Regel auf die Wiederherstellung des Ernährungszustands und des Gewichts. Normalerweise können Patienten dies unter Aufsicht ihres Arztes tun und benötigen keinen Krankenhausaufenthalt. Wenn sie jedoch stark unterernährt sind oder nicht in der Lage sind, Nahrung zu sich zu nehmen, müssen sie möglicherweise zur enteralen Ernährung (Ernährungssonde) und zur intravenösen (intravenösen) Flüssigkeitszufuhr ins Krankenhaus eingeliefert werden.Wenn bei Ihnen eine EPI diagnostiziert wird, empfiehlt Ihr Arzt möglicherweise auch Änderungen der Ernährung und des Lebensstils, z. B. das Verringern oder Aufhören des Rauchens oder das Trinken von Alkohol, da diese Lebensstilsentscheidungen Entzündungen fördern können.
Langfristige Behandlungsziele für Patienten mit EPI hängen von der richtigen Diagnose und angemessenen Behandlung der zugrunde liegenden Ursache ab. Möglicherweise möchte Ihr Arzt Ihre Pankreasfunktion regelmäßig testen. Sie wird auch weiterhin Ihr Gewicht und Ihren Ernährungsstatus überwachen, um sicherzustellen, dass Sie gut ernährt sind und keine Nährstoffmängel haben.
Viele Patienten mit EPI werden an einen Ernährungsberater überwiesen, der ihnen dabei helfen kann, ein gesundes Gewicht zu halten und eine Diät zu treffen, die ihre Symptome nicht verschlimmert.
Patienten mit Grunderkrankungen wie Zöliakie und Diabetes müssen möglicherweise spezielle Diäten einhalten.
In seltenen Fällen müssen Personen mit EPI und anderen Erkrankungen oder Komplikationen operiert werden. Die Entfernung eines Teils der Bauchspeicheldrüse kann zum Beispiel bei Bauchspeicheldrüsenkrebs oder schweren Schäden durch chronische Entzündungen erforderlich sein. Dies würde jedoch von Fall zu Fall vom Arzt einer Person beurteilt.
Ein Wort von Verywell
Menschen mit EPI leiden häufig unter einer Reihe von Symptomen, die mit spezifischen Ernährungsdefiziten zusammenhängen. Bei richtiger Diagnose kann EPI mit einer oralen Ergänzung der Enzyme behandelt werden, die für die Verdauung benötigt werden, die die Bauchspeicheldrüse nicht mehr herstellt. Es ist auch wichtig, dass alle zugrunde liegenden oder damit verbundenen Zustände ebenfalls diagnostiziert und angemessen behandelt werden. Mit der Pankreasenzymersatztherapie, Änderungen der Ernährung und des Lebensstils sowie der fortlaufenden Überwachung auf Nährstoffmängel und etwaigen Supplementierungsbedarf können die meisten Patienten mit EPI die Erkrankung effektiv behandeln.Dies ist, was die Bauchspeicheldrüse tatsächlich tut